La terapia sintomática de la epilepsia se realiza en más del 90% de los pacientes mediante medicamentos inhibitorios de crisis, los antiepilépticos. Este tratamiento debe seguirse durante muchos años. En el 60% de los pacientes tratados no vuelve a surgir ninguna crisis más y en un 20% se consigue mejorar su estado. Cuando el tratamiento medicamentoso no consigue una mejoría del paciente o los efectos adversos son intolerables, su calidad de vida se resiente enormemente. Es entonces cuando se llega a considerar la opción quirúrgica.
Candidatos a la cirugía
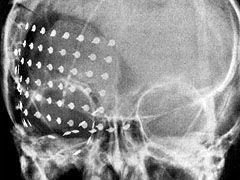
En la actualidad y según las estadísticas disponibles se estima que más de 400.000 españoles sufren epilepsia y cada año más de 200.000 desarrolla la enfermedad. A nivel mundial se calcula que 50 millones de personas padecen este mal. Aunque existe la creencia que afecta mayoritariamente a niños y a gente joven, los datos revelan que afecta a 15 de cada 1.000 personas mayores de 75 años.
Para tratar la enfermedad se administran fármacos inhibitorios de crisis, antiepilépticos, que facilitan el control de la epilepsia y de sus complicaciones, para disminuir la intensidad y la frecuencia de las crisis. El tratamiento, que debe seguirse de forma continua y regular durante años y que no está exento de efectos secundarios, disminuye el nivel de irritabilidad de las neuronas que provocan la epilepsia. Si la epilepsia tiene una causa conocida bastará con tratar la causa (por ejemplo, en el caso de hipoglicemia) pero esto no siempre es posible.
El pronóstico de ciertos tipos de epilepsia, francamente malo con tratamiento médico, puede obtener buena respuesta a la cirugía
Pero el tratamiento farmacológico no es válido para todos los afectados. Un 30% presentan lo que se conoce por epilepsia farmacorresistente. Y cuando el paciente sufre una mala calidad de vida y los efectos secundarios de los fármacos ponen en peligro su salud se llega a considerar la opción quirúrgica. Hay que tener en cuenta que los pacientes con epilepsia mal controlada tienen un riesgo de muerte súbita más elevado que la población en general.
Existen tres síndromes epilépticos cuyo tratamiento de elección es neuroquirúrgico. La epilepsia localizada en el lóbulo temporal medial del cerebro que es la forma más común de epilepsia y una de las más refractarias a los fármacos. Las lesiones estructurales del neocórtex, área que constituye la capa neuronal que recubre los lóbulos prefrontales, que pueden derivarse de malformaciones congénitas o tumores neurogliares. Algunos de los síndromes epilépticos catastróficos focales o generalizados que aparecen en las primeras etapas de la vida pueden tener su origen en enfermedades confinadas en un hemisferio cerebral o en parte de este. «Sin cirugía estos niños suelen verse condenados a profundas minusvalías y a una institucionalización de por vida, mientras que si la intervención se realiza en el momento oportuno la probabilidad de desarrollar una vida casi normal alcanza el 80%», explica Jordi Rumià, neurocirujano del Hospital Clínic de Barcelona. «Pero si no son resistentes a fármacos y la calidad de vida no se deteriora, no compensa el riesgo de la cirugía», añade el especialista.
De estas tres entidades los expertos conocen en buena parte tanto su fisiopatología como su historia natural. Además, en las tres el pronóstico es francamente malo con tratamiento médico exclusivo mientras que tienen una buena respuesta a la cirugía. Los pacientes que sufren epilepsia secundaria generalizada, como los afectados por síndrome de Gastaut-Lennox, presentan daño cerebral difuso y una elevada frecuencia de crisis atónicas con caídas –drop attacks– que les provocan traumatismos craneoencefálicos repetidos. La medicación antiepiléptica suele ser ineficaz contra estas crisis y los pacientes deben usar casco protector y restringir sumamente sus actividades. La intervención quirúrgica, la callosotomía, es la opción más eficaz para este tipo de epilepsia tan invalidante.
Sin embargo, no todos los pacientes con crisis fármaco-resistentes son candidatos a la cirugía, por ejemplo en epilepsias que no afectan la calidad de vida (como las crisis nocturnas e infrecuentes), las epilepsias primariamente generalizadas y las focales en zonas no extirpables (como el área del lenguaje).
Nuevas técnicas e indicaciones

La intervención quirúrgica óptima en la cirugía de la epilepsia es la que elimina la cantidad justa de tejido cerebral para suprimir las crisis sin causar efectos peores que la propia enfermedad. Los principales tipos de intervención se han basado fundamentalmente en la resección del tejido generador de epilepsia.
La resección temporal anteromedial (RTAM) indicada para epilepsia mesial temporal; la lesionectomia que se basa en extirpar las lesiones cerebrales generadoras de epilepsia cómo puede ser un tumor cerebral. En casos muy seleccionados de lleva a cabo una resección del cuerpo calloso, estructura que se encuentra en lo profundo del cerebro y que conecta los hemisferios cerebrales derecho e izquierdo, coordinando las funciones de ambos, llamada callosotomía. Según Rumià, «la sección del cuerpo calloso no es una intervención curativa aunque puede conseguir la desaparición de los drop attacks en una proporción del 70% de los intervenidos». En aquellos pacientes afectados epilepsias catastróficas de origen hemisférico se recurre a una hemisferectomía.
«Con la cirugía de la epilepsia se controlan las crisis en más de un 85% de los casos y casi un 90% en la epilepsia temporal»
La estimulación eléctrica del nervio vago reduce la frecuencia y gravedad de ciertos tipos de crisis parciales intratables. Consiste en la implantación de un electrodo en el trayecto cervical del nervio vago conectado a un generador subcutáneo que emite impulsos eléctricos. «Dentro de las indicaciones de la estimulación vagal hay que citar la estimulación cerebral profunda, tratamiento paliativo cuya finalidad es reducir la capacidad epiléptica cerebral», explica Rumià. «Los resultados clínicos son aún preliminares pero indican que puede ser efectiva en la reducción del número de ataques en pacientes que sufren crisis muy frecuentes no susceptibles de cirugía resectiva», añade.
Las complicaciones de la cirugía de la epilepsia son relativamente infrecuentes. Menos del 5% de los pacientes intervenidos presenta alguna secuela postoperatoria relacionada con un compromiso vascular o daño accidental sobre el tejido nervioso y, habitualmente, es transitoria y se resuelve a los pocos meses. Según Jordi Rumià, «con la cirugía de la epilepsia se controlan las crisis en más de un 85% de los casos y casi un 90% en la epilepsia temporal». En cuanto a las temibles secuelas, el experto añade que «las secuelas permanentes sólo se presentan en menos del 5% de los intervenidos y hay un incremento significativo en la calidad de vida de estos pacientes». Aunque cree que «la identificación de candidatos es muy lenta y es una opción infrautilizada». El experto insiste en la necesidad de detectar más precozmente los posibles candidatos a cirugía antes de que afecte severamente su calidad de vida y la de sus familias. Después de tres años probando medicamentos anti-epilépticos mayores sin respuesta, «debería derivarse el paciente a una Unidad de Epilepsia especializada para el estudio de una posible indicación quirúrgica».
En la mayor parte de los pacientes intervenidos, la epilepsia fármaco-resistente llega a ser controlable con fármacos después de la operación. Sólo una cuarta parte de los epilépticos crónicos pueden dejar todo el tratamiento antiepiléptico después de la operación.