María recuerda que su hijo Juan siempre dio “mucha guerra”. En el colegio, en casa, en el parque. Estudió hasta segundo curso de ESO y fue expulsado del instituto. A los 15 años se le diagnosticó trastorno por déficit de atención con hiperactividad (TDAH) y comenzó a consumir cannabis. A los 17 tuvo un primer brote psicótico. “Empezó a comportarse de manera muy rara, oía voces, llegó a ponerse violento”, recuerda la madre.
Esa fue su primera toma de contacto con el sistema de salud mental. Después vendrían múltiples episodios: cuadros depresivos, intentos de suicidio, delirios y alucinaciones, seguidos de temporadas de aparente tranquilidad. Y siempre el consumo de tabaco, drogas y alcohol de por medio. “En psiquiatría nos decían que no le podían atender hasta que no dejara de consumir. Y él no podía dejarlo”, explica María.
Finalmente, un psiquiatra le habló de la patología dual y le explicó que muchas personas sufren dos tipos de trastornos mentales, uno de los cuales es una adicción. También incidió en la importancia de tratar esos dos trastornos de forma conjunta.
Patología dual: dos patologías que se unen
El caso de Juan no es una rareza. Se engloba dentro de un gran cuadro psiquiátrico que se define por la concurrencia e interrelación de distintas adicciones con otros trastornos mentales.
- Puede ser una adicción a una sustancia legal o ilegal —desde el alcohol hasta la heroína, los ansiolíticos o la metanfetamina—, o a algún comportamiento, como los juegos de azar, Internet o los atracones.
- Asimismo, los trastornos mentales pueden ser de múltiples tipos, de la depresión a la esquizofrenia, de la psicosis al trastorno bipolar.
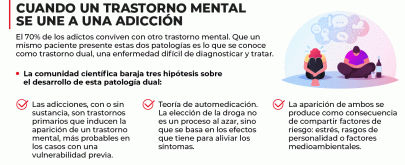
A este cuadro se le ha denominado patología dual, “una denominación un poco arbitraria, pero que viene a indicar la coexistencia, en una misma persona, de un trastorno adictivo y otro mental”, explica Néstor Szerman, psiquiatra y presidente de la Sociedad Española de Patología Dual (SEPD).
➡️ ¿Qué es primero?
La primera duda que surge nos lleva al dilema de qué fue primero. Aunque hay controversia en la comunidad científica, Szerman se muestra rotundo: “Los trastornos mentales siempre preceden a las adicciones. Solo pueden desarrollar una adicción grave aquellas personas que tienen alguna vulnerabilidad cerebral o, lo que es lo mismo, alguna enfermedad mental”.
Por ello, asegura, ante una persona con una adicción es crucial detectar los trastornos mentales preexistentes, muchas veces no identificados. “No hacerlo así, puede llevar a que el tratamiento fracase, puesto que estos trastornos inducen y perpetúan la adicción”, señala.
Esta idea de vulnerabilidad cerebral que se defiende desde la patología dual sirve para luchar contra el estigma que rodea al adicto. Ese estigma que sostiene que quien tiene una adicción —sean drogas, alcohol, juego o cualquier otra— es porque quiere y porque no tiene fuerza de voluntad para luchar contra ella. Desde esta perspectiva, Szerman insiste en que “se elige consumir drogas o apostar en juegos, pero nadie elige tener una adicción, ni tener depresión, ansiedad o paranoias. La adicción no es un vicio, sino un trastorno mental. De hecho, solo un 10 % de las personas expuestas a sustancias sufrirán una adicción”, analiza Szerman.
Los porqués de una adicción

¿Por qué, ante una misma exposición al alcohol, los juegos de azar o los ansiolíticos, unas personas generan una adicción y otras no? ¿Qué lleva a ser vulnerable? En este sentido, el avance en la neurociencia está ayudando a definir, explicar y entender las causas que subyacen en la patología dual. Así, la doctora Nora Volkow, directora del Instituto Nacional sobre el Abuso de Drogas de EE. UU. (NIDA) y referencia mundial en su estudio, sugiere que las conductas adictivas y otros trastornos mentales presentan mecanismos y sustratos cerebrales comunes. “El motivo de que se cuestione la adicción como un trastorno mental quizá se debe, entre otros factores, al desconocimiento de los mecanismos neurobiológicos que subyacen a estas conductas, y que la investigación en neurociencias comienza a aclarar”, explica Volkow.
En su opinión, en las adicciones juega un papel muy importante la dopamina: este neurotransmisor interviene en la regulación del proceso de recompensa en el cerebro al identificar el placer como premio. El abuso de drogas afecta a este sistema de recompensa, aumentando la producción de dopamina. Como consecuencia, el efecto de la dopamina en nuestro organismo disminuye, por lo que necesita cada vez más sustancias adictivas para poder sentir cualquier tipo de placer.
Dos redes de atención en el sistema de salud
Con la doctora Volkow trabaja el psiquiatra español Carlos Blanco, director de la División de Investigación en Epidemiología, Servicios y Prevención del NIDA. Blanco incide en la paradoja que supone que, pese a que está sobradamente documentada la relación entre la patología dual y determinados procesos neurobiológicos y medioambientales, todavía hoy, desde los sistemas de salud, se trata, por un lado, la adicción y, por el otro, los trastornos mentales. “El problema tiene dos claves: el estigma y la separación de los servicios de tratamiento”, analiza Carlos Blanco. En los sistemas sanitarios de muchos países están separados los servicios de atención a las adicciones de los de salud mental. “Ambos aspectos han contribuido a que consideremos que son dos patologías distintas, cuando en realidad son todos trastornos psiquiátricos”, cuenta.
Así es. Quienes padecen patología dual se encuentran en medio de dos redes de atención, lo que dificulta tanto el diagnóstico como el conocimiento de las posibles necesidades, características, dificultades y retos del paciente. Así lo denuncian los afectados y sus familiares. “Es esencial tener un diagnóstico correcto, porque normalmente solo te tratan el síntoma que tengas en el momento de la consulta”, explica Mariasun Zubia, presidenta de la Federación Española de Asociaciones de Familiares de Afectados por Patología Dual (FEDEPADUAL). Ella se acercó a este mundo a raíz de la presencia de patología dual en un miembro de su familia. “Nos van derivando de un servicio a otro. Queremos que se haga un abordaje integral”, pide.
Síndrome de la puerta equivocada
Lo que Zubia describe se conoce como el “síndrome de la puerta equivocada”. “Existe un único enfermo mental, pero varias redes de tratamiento y su entrada en una u otra es aleatoria. No encuentran la puerta acertada para ser diagnosticados y tratados”, corrobora Néstor Szerman, quien recuerda que “en los años ochenta se integró la salud mental en el sistema nacional de salud, como cualquier otra enfermedad. Pero se dejaron a un lado las adicciones, por esa idea de que se trata de un problema de falta de voluntad”.
A ello se suman las características del trastorno y de las personas que lo sufren. “Muchas veces es difícil que reconozcan que tienen un trastorno. Además, a menudo las sustancias o comportamientos adictivos les sirven para sentir un alivio temporal de su malestar. Se usa la adicción como automedicación para problemas de ansiedad, depresión, trastornos de personalidad…”, apunta Zubia.
Desde la Federación, cada día escuchan historias de exclusión social, de intentos de suicidio, de agresiones en el entorno familiar, de despidos laborales, de comisión de delitos… “Ellos no tienen herramientas para gestionar lo que les está pasando y las familias tampoco. Por eso es tan necesario que se les guíe, se les oriente y se les trate desde una perspectiva que aborde conjuntamente la adicción y los otros trastornos mentales”, cuenta Zubia.
Además, denuncia que hay una enorme lista de espera para entrar en los pocos centros de atención existentes, y una de las condiciones para entrar es que no tienen que consumir. “Una cosa es que el paciente quiera, y otra que sea capaz”, añade Zubia.
Tratamiento integral de la patología dual

Este es precisamente el caballo de batalla de instituciones como la Sociedad Española de Patología Dual, la Fundación de Patología Dual y la Asociación Mundial de Patología Dual (WADD). Estas organizaciones abogan por un tratamiento basado en las evidencias científicas que debe centrarse en el paciente, ser integral, de calidad y de libre acceso. “También es necesario formar a profesionales para que sepan en qué consiste esta patología y, además, apliquen una perspectiva científica, no moral”, apostilla Szerman. En este sentido, el último informe del Defensor del Pueblo denuncia “la insuficiencia de plazas para la atención continuada de personas con enfermedad mental, particularmente la patología dual”.
✅ Equipos multidisciplinares
En este modelo de atención, la infraestructura básica contaría con equipos multidisciplinares, que incluyeran psiquiatras y otros profesionales de la salud especialistas en adicciones, como médicos, psicólogos clínicos, profesionales de enfermería y de trabajo social. Aunque en la actualidad comienza a surgir este tipo de equipos, siguen existiendo dificultades para que los pacientes con patología dual accedan a estos servicios.
✅ Tratar ambos trastornos a la vez
Carlos Blanco, por su parte, coincide en la importancia de tratar ambos trastornos a la vez. “Hace años, existía la teoría de que había que esperar a que el paciente no usara sustancias antes de tratar los otros aspectos psiquiátricos; pero varios estudios han demostrado que es mejor hacerlo de forma conjunta”. En concreto, cita una investigación en la que hicieron un seguimiento a 43.000 personas durante tres años. “Quedó claro que, cuando mejoran de un trastorno, es mucho más probable que mejoren del otro y mucho menos que tengan nuevos trastornos”, analiza.
✅ Psiquiatría de precisión
El abordaje integral propuesto debe enfocarse desde la psiquiatría de precisión, un concepto que tiene en cuenta la variabilidad de los genes, el medio ambiente y el estilo de vida de cada persona. “Es importante tener en cuenta estos aspectos, ya que los efectos de las sustancias —conductuales, afectivos, cognitivos y sensoriales— no son los mismos en todos los individuos. Por ejemplo, hay personas a las que la cafeína les despierta, y otras a las que les tranquiliza”, expone Szerman, que defiende un tratamiento personalizado. “Debe tocar tres aspectos —biológico, psicológico y social—, y en ese orden. Porque no abordar los trastornos del cerebro es un problema”, añade.
✅ Facilitar el acceso al sistema
Pero, además, es esencial trabajar para facilitar el acceso al sistema de los pacientes. “Tenemos tratamientos que son muy eficaces, pero de qué te sirve si no llegan a las personas que lo necesitan. No se puede tener a un especialista en cada punto del país; es más sencillo disponer de un ordenador a través del cual dar apoyo a médicos de atención primaria para que puedan formarse”, advierte Blanco.
✅ Tratar a los familiares
Finalmente, es necesario, también, tratar a los familiares, defiende Mariasun Zubia. En este sentido, el documento ‘Estrategia para la Salud Mental del Sistema Nacional de Salud’ afirma que la dedicación de los cuidadores informales a estos enfermos “supone de seis a nueve horas diarias y lleva consigo sentimientos de pérdida, restricciones sustanciales en la vida social y efectos negativos sobre la vida de familia, añadiéndose la preocupación, pérdida de oportunidades laborales y merma de la salud mental de los cuidadores”.