Uno de los objetivos que se ha fijado en su mandato es garantizar el acceso igualitario al diagnóstico y tratamiento del cáncer a través de la sanidad pública. ¿Qué desigualdades existen en la Unión Europea (UE) y cómo pueden resolverse?
Las diferencias son abismales. Hay países en los que el 90 % de las mujeres acceden a programas de diagnóstico temprano de cáncer de mama y otros en los que estos programas solo alcanzan al 6 %. En los planes referidos al cáncer de cuello uterino, el acceso varía entre el 25 % y el 80 %. En el cáncer de colon la expectativa de un ciudadano europeo de estar vivo a los cinco años del diagnóstico oscila entre el 48 % y el 72 %. Eso quiere decir que algo falla, que no todos los países están empleando las mejores herramientas para lograr los mejores resultados. Esto es importante porque en la UE habrá en 2030 tres millones de diagnósticos de cáncer.
En esa batalla, ¿en qué posición se ubica España?
En España la supervivencia del cáncer está por encima de la media de la UE, pero podemos mejorar en determinados aspectos. Se dice que la incidencia está aumentando y al mismo tiempo mejora supervivencia. Este segundo factor depende de una serie de elementos, entre ellos, la prevención.
¿El envejecimiento de la población explica por sí sola el aumento de casos de cáncer?
El aumento de la incidencia tiene que ver con el envejecimiento de la población. Pero cuando miramos con detalle los datos, vemos un claro repunte en algunos tipos de tumores en individuos de menos de 50 años. ¿Cómo se explica, si hemos avanzado en la lucha contra factores que tienen que ver con la enfermedad, como el tabaco o el alcohol? La respuesta está en que tenemos que trabajar todavía más en la reducción de la contaminación atmosférica o en la implementación de hábitos saludables en la población general. La falta de implantación de estos hábitos, sobre todo en poblaciones más jóvenes, hace que aumente la prevalencia del cáncer.
Además de la prevención, ¿qué otros factores son determinantes para hacerle frente?
El segundo elemento clave son los programas de diagnóstico temprano. En la UE hay que incrementar la promoción y el conocimiento de los programas de cribado, para que llegue a la población que disminuyen el riesgo de padecer cáncer y aumentan la probabilidad de vivir en un estado más saludable que requiere menos intervenciones sanitarias. Esa es una labor de la sociedad en general, de las autoridades sanitarias y de organizaciones profesionales como la ESMO.
¿Qué importancia tiene la innovación terapéutica en la disminución de la mortalidad por cáncer?
El acceso de la población general a las innovaciones en el diagnóstico y en el tratamiento es muy importante. La ESMO contribuye a ello con la difusión de las guías de práctica clínica que recogen las estrategias recomendadas. Gracias a estas guías cualquier profesional del mundo puede ver cuáles son las recomendaciones más actualizadas basadas en la evidencia, en las pruebas y en los resultados de la investigación clínica, fundamentalmente.
Señalaba el abismo que existe con respecto al diagnóstico y tratamiento del cáncer entre unos países y otros de la UE, pero ¿existen diferencias significativas en España?
No me atrevo a hacer un juicio porque no soy epidemiólogo, pero se ha publicado recientemente un mapa del cáncer en España donde se señalan diferencias muy importantes, probablemente por los mismos motivos. Las zonas industrializadas tienen un riesgo mayor de cáncer que las zonas menos industrializadas. También se pueden reconocer diferencias en el acceso de los ciudadanos a acciones específicas de diagnóstico, tratamiento, etc.
La UE tiene el proyecto de ampliar los programas de cribado a otros tipos de cáncer, además del de colon, mama y ovario. ¿Qué repercusión pueden tener en la reducción de la incidencia de la enfermedad?
Lo primero que va a hacer la UE es aumentar la implementación de los programas en marcha. Si se incrementara la población que accede a ellos, el efecto en la prevención sería llamativo. Se está estudiando cómo poner en marcha programas de screening en cáncer de pulmón y cáncer esofagogástrico. Estos dos propuestas están incluidas en un plan de acción de aquí a 2030. Si los estudios piloto son satisfactorios, se prevé poder ponerlos en marcha a partir de ese año y conseguir un nivel alto de implementación en 2035.
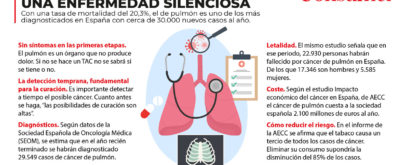
¿La activación de estos planes en el cáncer de pulmón, el de mayor mortalidad en hombres y el segundo en mujeres, podría tener efectos similares al que han tenido los programas de detección precoz en el cáncer de mama?
Para que un programa de este tipo tenga éxito la prevalencia de la enfermedad tiene que ser alta. En el cáncer de pulmón una de las técnicas que se propone es un tipo de TAC de bajo nivel de radiación que permitiría detectar lesiones, sobre todo, en individuos de riesgo de determinada edad que han sido fumadores. La intención sería descubrir nódulos o lesiones pulmonares en una etapa donde el tratamiento potencial fuera curativo. La puesta a punto del programa y los resultados se tendrían que hacer primero en poblaciones piloto.
Aludía antes a la contaminación. ¿Guarda relación con el cáncer de pulmón?
La mortalidad global en la UE por este tumor se está reduciendo por las campañas antitabaco que se han llevado a cabo. Pero nos queda mucho trabajo con la contaminación atmosférica. Un estudio presentado en octubre pasado en el congreso de la ESMO indicaba que 300.000 de los casos de cáncer de pulmón que se diagnostican cada año están relacionados con la contaminación. De modo que crear espacios libres de polución en las ciudades y reducir las emisiones de gases contaminantes puede repercutir en la prevalencia de la enfermedad.
¿Habría que dar un paso más allá en la legislación para prevenir y reducir la incidencia del tabaquismo que se vincula con numerosos tipos de cáncer?
Una de las guías de la UE se ha fijado el objetivo de reducir la población fumadora en 2035 a menos del 5 %. En España la prevalencia ahora está en torno al 20 %. Para alcanzar esa meta la educación sanitaria es fundamental, y habría que hacer muchas cosas más, como ‘crear’ incluso generaciones libres de humo. Es importante que el acceso al tabaco de las nuevas generaciones sea muy difícil para así evitar la adquisición de este hábito tan perjudicial para la salud. La educación para luchar contra el tabaquismo se considera un factor clave. Hay que refinar las estrategias para tener más éxito en la prevención y más casos de abandono del hábito tabáquico, porque el impacto en la salud general será cuantitativamente muy relevante.
¿En esa línea van las iniciativas de algunos países que han prohibido la adquisición de tabaco a los nacidos a partir de determinada fecha?
Sí, se han puesto en marcha en algunos países escandinavos. Se lo han tomado en serio porque tienen un desafío muy importante. Hay que tener en cuenta que la prevalencia del cáncer de pulmón en Dinamarca es la más alta de la UE. Tenemos que partir de una idea: la enfermedad no deja de ser un fracaso de la prevención. Cuando tenemos que emplear muchos recursos en atender a pacientes que sufren enfermedades, tendríamos que plantearnos si una estrategia preventiva no hubiera permitido reducir y prevenir esas consecuencias. En el momento actual hay que actuar en dos frentes: ayudar a los pacientes ofreciéndoles las mejores opciones terapéuticas y, al mismo tiempo, desarrollar estrategias de prevención para que la magnitud del desafío se pueda reducir significativamente.
Los especialistas ponderan la importancia de la innovación terapéutica, pero tiene un coste muy alto. ¿Cómo se puede conseguir que llegue a muchos pacientes sin que afecte a la sostenibilidad de los sistemas sanitarios?
En nuestra sociedad ofrecemos una herramienta que puede ser útil, la Escala de Magnitud de Beneficio Clínico de ESMO, en la que no se evalúa igual toda la innovación terapéutica. La introducción se valora en función de cuánto incrementa la supervivencia o la curabilidad. No es lo mismo mejorar un 1 % la supervivencia a los cinco años en una enfermedad rara, que hacerlo un 5 % o un 7 % en una enfermedad muy prevalente porque el beneficio potencial es mucho mayor. De lo que se trata es de llegar a un acuerdo con todos los implicados en este proceso, que incluye a los profesionales sanitarios, los pacientes, las autoridades sanitarias y la industria farmacéutica, para elaborar un modelo de financiación donde se evalúe el efecto beneficio.
Sin embargo, hasta ahora ha resultado imposible poner de acuerdo a todos los implicados.
Hay vías para lograr un acuerdo que permita que la innovación alcance a los pacientes y, a la vez, que su introducción sea eficaz desde el punto de vista del coste y sostenible desde el punto de vista social.
La oncología ha prolongado la vida a muchos pacientes, hasta el punto de que son largos supervivientes, pero ¿el aumento en la esperanza de vida va acompañado de una buena calidad de vida?
En la UE hay 12 millones de largos supervivientes de cáncer, y eso es una excelente noticia, pero también muchos de ellos van a tener poblemos clínicos que pueden ser muy importantes, además de dificultades en el acceso al mercado laboral, por ejemplo. Por eso, las agencias del medicamento no solo hacen una evaluación pura de la supervivencia, sino que recogen los resultados comunicados por los pacientes, que incluyen lo que entendemos globalmente como calidad de vida. Es importante disponer de herramientas que nos permitan medirla y cuantificarla para conseguir que no se deteriore.
¿Se contempla lo que comunican los pacientes en las guías clínicas?
Uno de los ejes vertebradores de la estrategia de la UE es la ayuda a estos 12 millones de supervivientes, de los que 300.000 son niños. Hay que atenderles adecuadamente porque sus necesidades son mayores. Piense en lo que entraña, por ejemplo, tener un cáncer de mama a los 30 años. Curarse puede suponer inducir una menopausia a los 30 años, y eso puede tener consecuencias en la salud ósea y producir otras anomalías vinculadas a una menopausia precoz.
¿Cómo puede incidir en el cáncer la inteligencia artificial (IA) y otras innovaciones tecnológicas que están irrumpiendo?
De una manera muy importante en todos los niveles. Nos permiten saber qué personas tienen determinados factores de riesgo y en qué tipo de población ocurren algunos tumores. La prevención se puede orientar a través de la información que nos llegue del análisis de múltiples datos. El análisis de la imagen histopatológica utilizando modelos de IA nos permite detectar determinadas anomalías moleculares, conocer si los pacientes tienen tal o cuál mutación y, por lo tanto, son subsidiarios de un determinado tratamiento o no. La aportación que puede hacer la IA en el análisis de miles de casos que ya han sido tratados nos puede hacer aplicar mejor el tratamiento en un futuro.
¿Se incorporará a la rutina clínica?
Ha abierto muchas expectativas y esperamos que su desarrollo permita consolidar su incorporación a la rutina clínica. En medicina, cuando hay pruebas innovadoras, al principio el acceso es minoritario y complementario, y con el paso de los años se integran completamente. Preveo que en un periodo periodo no superior a 10 años muchas de estas innovaciones técnicas se aplicarán rutinariamente.
Mirando con una perspectiva de tres o cuatro décadas, cobran más relevancia los avances contra el cáncer. ¿La lucha contra la enfermedad es una historia de éxito?
Es una historia de éxito parcial. Tenemos mucho que avanzar y la determinación para hacerlo es muy importante. A mediados de los años 70 el presidente estadounidense Nixon lanzó el Acta Nacional del Cáncer, asignó recursos y se desarrollaron planes de investigación para luchar contra la enfermedad. De esa determinación se deriva toda la mejora que hoy tenemos. Que la UE haya tomado la iniciativa en el cáncer elaborando un plan de acción va a tener un efecto magnífico en la sociedad. Eso nos implica a todos, hay que ponerse manos a la obra.